WHO精神保健ケア10原則を日本の精神科の基準に
〜日本の行動制限の現状と課題
精神科看護師:有我譲慶
1.精神科病院で拘束・隔離1万2850人…厚労省調査
2005年10月4日に読売新聞に掲載された記事の見出しである。1万2850人というのは年間の延べ人数ではない。一日に隔離拘束されている人数である。衝撃的な重いニュースである。海外と比べて日本だけ、隔離が必要な精神障害が多いとは考えられない。とすれば、精神科医療政策と権利擁護体制の問題である。
精神科では、医療の必要性を前提とした行動制限が法律で認められている。人権を脅かす、隔離拘束には厳密な基準と、適切な医療の保障が必要である。しかし残念ながら日本では基準が不明確であること、看護などの医療人員配置の不足により、隔離拘束が濫用されている。
2.WHO精神保健・ケア法 基本10原則
この冊子の資料91ページの「WHO精神保健ケア10原則」(以下「WHO10原則」と表記)をぜひ読んでいただきたい。WHO(世界保健機構)が提起する精神保健に関する法律制定の規範のための、守るべき原則を示したものとされている。日本の精神医療の問題や課題を考える時の国際的な指標として大いに役立つ。この水準を実践するためには、行動制限の基準の厳格にし、それを実現できる医療スタッフの増員と、オンブズマンなど権利擁護体制の充実が不可欠なのである。
WHO原則を普及させ、日本の精神科医療の現状を見直し変えていく際の指標にしていくことは、安心してかかれる精神科医療を実現する大きな手だてになるのではないだろうか。
1996年に採択された「WHO精神保健・ケア法 基本10原則」は、「国連原則」(「精神疾患を有する者の保護及びメンタルスケアの改善のための諸原則」1991年12月採択)が元になっている。
「WHO10原則」は、精神医療保健が進んだ欧米だけではなく、人権状況に問題の多い国でも適用が可能なように、法律制定への基準として提起されている。そのためWHO原則を基準にすることは、単なる理想論ではなく実現すべき指標といえる。(国連原則は NPO大阪精神医療人権センターのホームページ→「資料」→「精神疾患を有する者の保護及びメンタルヘルスの改善のための諸原則」からダウンロードできます。)
以下、4章と6章の一部を抜粋
3.海外の精神科における行動制限の事情
アメリカ合衆国の州によっては、隔離拘束者には1名の看護者が常時付き添い、15~30分毎に、隔離拘束の継続必要性について評価していると聞く。そのためには実質的にマンツーマンで看護できる人員配置が必要である。また、常時付き添うことは人員的負担ともなるので、おのずと隔離拘束自体を最小限とする意向が働くであろう。
イギリスでは拘束自体が禁じられている。イタリアのトリエステなど先進の地域では、隔離室はなくすべて個室であり、拘束は実施されない。イタリア全体ではトリエステほどではないにしても、隔離拘束は少数である。
スウェーデンでは、地域医療圏ごとに精神科のソフト救急とハード救急、総合病院精神科があるが、全室個室で隔離室はなく、必要な時はスタッフによる徒手拘束で対応するという。
では、興奮状態や自殺企図に対して、隔離拘束をしない方法とはどうするのか。海外の医療従事者や人権擁護活動家関係者数人に尋ねてみた。すると、ほぼ同じ答えであった。
患者さんが傷つかないように、スタッフ数名が抱きついて制止する。徒手拘束と言われる方法である。その時「かわいそうに、怖かったんだね。もう大丈夫だよ、あなたを必死で守るからね、安心して」と声をかけ続け安全を保障する。しばらくすると、スタッフの声かけが幻聴に打ち勝つのか、患者さんがスタッフに打ち解けることさえもあるという。スウェーデンのスタッフは、「日本の武道を応用しているのに、日本人は知らないのか」と言ったという。おそらく、攻撃的ではない徒手による合気道をモデルにしていると思われる。これらの手法は、非暴力的危機介入法CPI: Crisis Prevention Interventionなどが日本でも紹介されている。ここ数年、「行動制限最小化委員会」の研修として看護師など医療従事者にも普及しつつある。
4.「行動制限最小化委員会」が2004年、診療報酬化
1998年、国立犀潟病院での長期の違法な隔離と拘束による、患者死亡事故等が発覚した。その反省から全国の実態調査が行われ、1999から2000年厚生科学研究で「精神科医療における行動制限の最小化に関する研究」の報告にまとめられた。これにもとづいて、2004年度診療報酬改訂で、精神科医療機関における「行動制限最小化委員会」活動が点数化された。
そして以下の施設基準を満たしていることを条件として、「医療保護入院等診療料」として措置入院、緊急措置入院、医療保護入院、応急入院などの非自発的入院の患者1人につき、入院期間中1回3000円が請求できる。ただし、病院の行動制限最小化基本方針を作成し、診療録には治療計画と患者に対する説明の要点を記載していることが必要である。
【施設基準】
(1) 常勤の精神保健指定医の1名以上の配置
(2) 委員会が月1回程度、現状を把握して行動制限最小化のための検討を行う
(3) 年間2回程度の研修会(精神福祉法についての研修、拘束の早期解除及び危機防止のための介入技術 例:非暴力的危機介入法CPIなど)
ともすれば形式的にもなりかねないため、行動制限の基準の明確化や、隔離拘束が長期化する場合にチェック者改善の検討を行うこと、CPPIの全医療スタッフへの普及など、実効性のある活発な委員会活動が必要である。2004年に始まったばかりであるが、医療現場で発展させて行動制限最小化につなげていきたい。
5.病院機能評価 Ver.5で行動制限最小化の基準引き上げ
日本における基準としては、他に、厚生労働省、病院協会、職能団体によって運営されている病院機能評価機構がある。(患者会や家族会、人権擁護団体は含まれていない)その新しいバージョン「病院機能評価 Ver.5の精神科版」では、WHOの行動制限最小化の原則よりも厳しい具体的な時間が明記された。医療機関として生き残ろうとしている精神科病院の多くは、この機能評価を受審しようとしている。隔離は30分毎、拘束には15分毎のチェックを実施しなければならないので、この高い水準が項目にあげられたことは大いに評価でき、効果も期待される。ただし、WHO原則の「身体拘束は4時間を上限とする」というような行動制限の上限はない。
隔離が適切に行われている 項目7.2.3.2
1.少なくとも1日に1回医師の診察が行われている
2.頻回(30分に1回以上)に観察が行われ、その記録がある (以下略)
身体拘束が適切に行われている 項目7.2.4.2
1.医師による頻回な診察が行われている
2.頻回(15分に1回)な観察記録がある (以下略)
6.行動制限を最小化するためには、手厚い人員配置が不可欠
「病院機能評価 Ver.5」の認定を受けた病院でも、上記の項目の遵守は現実には厳しいものがある。とりわけ夜勤帯では、看護師配置の多い精神科急性期治療病棟でも夜勤者数は2〜3名、それ以下の精神科病棟や療養病棟、認知症治療病棟ではほとんど2名態勢である。そこで、50〜60名の患者さんへの食事介助、投薬、排泄解除、就寝介助、夜間の見回りをしながら、複数の隔離室や拘束者を15〜30分ごとに看護、観察し記録し続けることは、人員上とても難しい。2交代夜勤も多くなってきた現在、当然仮眠時間を含んだ交代での休息の確保も重要である。これらの条件を配慮すれば、実際には3〜4名以上いないと、15〜30分毎のケア、観察と記録を厳密に実施することはムリがある。すると、いきおい記録が形式的なものになるおそれも出てくる。
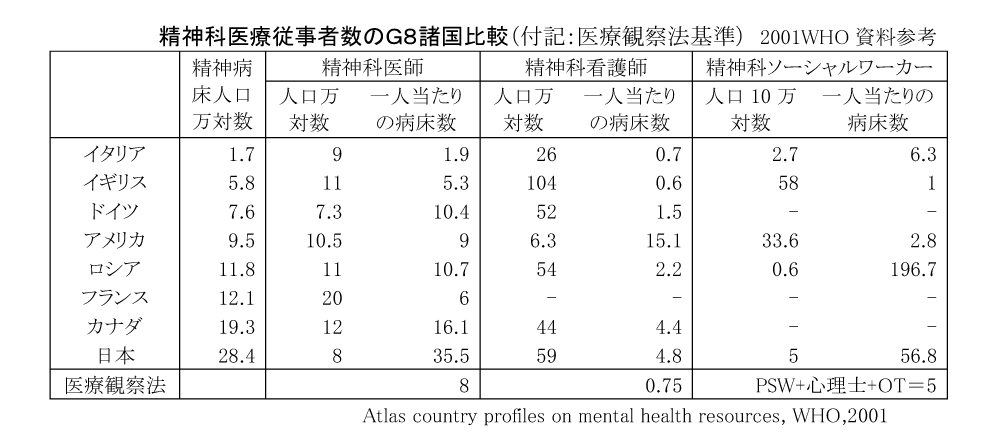
とはいえ、その方向性が意識されるだけでも、現状より大きな進歩ともいえる。下の「精神科医療従事者数の比較」を見ていただきたい。精神科看護師が受け持つ患者さんの人数は、イギリス、イタリアの7〜8倍もある。しかも、日本では病床数が50〜60人と大きい単位で看ているため、患者さんのニーズに応じた一対一のきめ細かな対応は難しい。
残念ながら日本の精神科医療では、本当に隔離拘束を最小化し、適切な医療を提供し人権を守れる人員配置は保障されていない。医療法の精神科特例が行動制限最小化を困難にしている。当たり前の人員配置なくして行動制限最小化は実現できない。
また表の精神科ソーシャルワーカーの受け持つ患者数を注目してもらいたい。欧米とはケタ違いであり、社会的入院の解消が進まない要因の一つとなっている。
一時的であれ、医療の必要性のもとで行動制限を適正に行うためには、本来なら通常の医療より、人員配置基準は多くて当然である。しかし、日本では逆に精神科病棟は他科よりも医師看護師薬剤師の人員配置は少なくてよいという、医療法上の例外が現在も残されている。精神科特例と呼ばれているこの規定が、精神科に適切な医療を提供する場ではなく、収容の場とし、10万を超える社会的入院を生み出してしまった。
冒頭に紹介したように、毎日12,850人が隔離拘束を受けている。精神科入院者の28人に1人である。日本の人口1万人に1人が精神科で隔離拘束を受けていることになる。ところがイタリアでは人口1万人に対して、精神科病床自体が1.7しかない、しかもそのうち、隔離拘束をうけているのはごく少数と言う事実と比べて欲しい。呉秀三の言った、日本に生まれたる二重の不幸は続いており、その元凶は国の誤った精神医療政策にある。
7.精神科看護 ―看護の基本と専門性―
精神科の看護師は「行動制限最小化の専門家、インフォームドコンセントの専門家」であるべきではないか。
看護師である私は、精神科の看護の専門性とは何かと、よく自問自答している。「心のケア」と言われることもある。しかしそれは小児科、産婦人科、がん末期の緩和ケア病棟、ICU、内科、外科でも比重の差はあれ、共通してコミュニケーション技術とともに、看護師に求められる。「心のケア」は全科に必要なもの。その意味では精神科看護は看護の基本であるともいえる。では独自性はあるのか? 精神科独自のことといえば、精神保健福祉法には残念なことに行動制限がある。
精神科看護師は、精神保健指定医の指示の下に、行動制限を実施しなければならない場面がある。看護師は一所懸命ケアしても、患者さんの意に反して隔離拘束などの行動制限を実施しようとすると、当然嫌がられ、抵抗される。時に罵声を浴びせられ、興奮して、暴れられることもある。行動制限は看護師にとっても大きな苦痛を伴う「看護行為」である。他によい方法はないかと疑問に感じても、日本では、看護師が医師に対等に意見をいう環境が整っている所は少ない。その中で、看護師自身も自分の人権感覚が傷つき、次第にマヒしていきやすい。
入院者の権利が守られ尊重されるには、病院の機構の中での民主的雰囲気や、労働組合の存在など医療労働者の権利が守られていることも重要である。かつてトリエステの開放化運動に先立ってまず、職場の民主的雰囲気作りが進められたと聞いた。
行動制限中における看護師の役割は隔離拘束中のケアだけではない。ケアの中で患者さんの病状と生活を、かかわりながら観察し、隔離拘束の継続の必要性を評価判断して、医師に行動制限の緩和や解除を働きかける事が可能な重要な立場にある。それが、WHO原則の「30分毎の再評価」にあたる。「医者が治せる患者は少ない。しかし看護できない患者はいない」と言われる。困難な状況であっても、患者さんの側に立って権利を守り生活を援助する看護として「行動制限を最小化する」ことが、精神科独自の専門性といえるのではないか。
また、WHO原則には「6.自己決定の過程を援助される権利 」が明記されている。行動制限に際して、外部の権利擁護者が付き添うシステムには残念ながらまだほど遠い。院外から第三者である権利擁護機関が、入院者を訪問するオンブズマン制度はWHO原則6章に基準として示されている。これが現在実行可能な、そして実質的に、精神科病院の空気を変えていく大きな力となる。また、大阪府で推奨されている院内の「人権擁護委員会」はまだ形式的なところが多く、患者会や家族秋、弁護士など外部委員を含んで構成されているところは少ないが、普及が望まれる。
精神疾患は疾病受容が難しい疾患と言われる。八尋光秀弁護士はがん治療や終末期ケアでインフォームドコンセントがとりわけ重要であるのと、同じように、精神科看護こそ、インフォームドコンセントに真剣に取り組むべきだ。精神科でインフォームドコンセントを徹底すれば、その技術はすべての医療看護にも貢献する可能性を秘めていると提唱している。
精神保健福祉は誰のためにあるのか。いうまでもなく、利用者本人にほかならない。利用者のその人らしさと意思、希望が尊重され、敬意が払われること。本人に分かりやすく、ていねいに誠実に接し説明し共に行動制限最小化の方針を探ること。周囲や社会の利益ではなく、本人の利益を第一とする原則の徹底が必要である。WHO10原則の普及をはかり、日本の精神保健福祉を見直す基準としていこう。その原則は安心してかかれる医療の実現につながり、私たち医療福祉従事者も誇りを持って働くことにつながると考える。